Облитерирующий
атеросклероз и атероэмболия
Облитерирующий атеросклероз всегда сопровождается поражением
кожи — от постепенно нарастающей ишемии до инфаркта, то есть некроза,
развивающегося при внезапном нарушении кровоснабжения. Причиной инфаркта кожи
обычно служит атероэмболия — закупорка мелких артерий фрагментами
атеросклеротических бляшек. Источник эмбо-лов — пораженные атеросклерозом проксимальные
артерии или аневризма. От облитери-рующего атеросклероза чаще и в большей
степени страдают артерии ног.
Эпидемиология и этиология
Пол
Мужчины болеют чаще.
Возраст
Средний и пожилой.
Частота
В развитых странах на долю атеросклероза приходится 90% всех
заболеваний артерий. Им страдают 5% мужчин старше 50 лет. У 10% больных атеросклерозом
(а при сопутствующем сахарном диабете — у 20%) развивается критическая ишемия
пораженной конечности.
Факторы риска
Курение, гиперлипопротеидемия, низкий уровень холестерина
ЛВП, высокий уровень липопротеида (а), артериальная гипертония, сахарный диабет,
гиперинсули-немия, ожирение по мужскому типу, ранняя ИБС в семейном анамнезе,
нарушения мозгового кровообращения, облитерирую-щие заболевания периферических
артерий.
Сахарный диабет
У больных сахарным диабетом риск гангрены при облитерирующем
атеросклерозе артерий ног в 8—15 раз выше, при этом чаще всего гангрена
развивается у курильщиков.
Анамнез
Жалобы
Облитерирующий атеросклероз. Ранний симп- том — боль при
ходьбе, то есть перемежающаяся хромота. По мере нарастания артериальной
недостаточности появляются парестезии и боли в голени и стопе в покое, особенно
по ночам.
Атероэмболия. Острая боль, болезненность при пальпации,
синюшный или багровый цвет пальцев ног, мраморный рисунок кожи (ливедо). Все
симптомы появляются внезапно. Атероэмболии часто предшествует эн-доваскулярное
вмешательство.
Общее состояние
У больных с артериальной недостаточностью нижних конечностей
часто обнаруживают симптомы атеросклероза, ИБС, сахарного диабета. При
атероэмболии возможно одновременное поражение сосудов почек, поджелудочной
железы, скелетных мышц, других органов.
Облитерирующий атеросклероз
Кожа
Элементы сыпи. Ишемия: бледность, цианоз, отсутствие волос
на пораженной конечности. Инфаркт (рис. 17-1): четко очерченная зона некроза
эпидермиса, похожая на географическую карту. Впоследствии возможна сухая
гангрена (мумификация): сквозь высохшие, сморщенные мертвые ткани видны
сухожилия. После отторжения струпа образуется язва (рис. 17-2). Диабетическая
мик-роангиопатия: покраснение кончиков пальцев ног, напоминающее рожу.
Рисунок 17-1. Облитерирующий атеросклероз: ишемия кожи. После
окклюзии подвздошной артерии на большом пальце появились признаки ишемии, кожа
приобрела фиолетовый оттенок, началось изъязвление. Все эти изменения исчезли
после реконструктивной операции на пораженной артерии
Рисунок 17-2. Облитерирующий атеросклероз: гангрена
стопы. Окклюзия артерии привела к гангрене переднего отдела стопы. Ишемия
большого пальца, гангрена остальных пальцев с некрозом кожи и подлежащих тканей
Цвет. Синюшный, красный, белый. Пальпация. Пульс на крупных
артериях ослаблен или отсутствует. Исключение — диабетическая микроангиопатия:
пульс может быть сохранен даже при гангрене. Стопы холодные. На ранних стадиях
инфаркта кожи пальпация болезненна. Ишемические язвы тоже болезненны
(исключение — сопутствующая диабетическая нейропатия, когда снижена болевая
чувствительность). Локализация. Ишемия кожи чаще всего возникает при поражении
бедренной, подко- ленной, задней большеберцовой артерий и тыльной артерии
стопы; пульс на пораженной артерии ослаблен или отсутствует. Признаки ишемии
наиболее выражены на пальцах. Ишемические язвы: межпальцевые промежутки, места
сдавления кожи, пятки (из-за трещин). Сухая гангрена: стопа, особенно пальцы.
Другие органы
Проба Бюргера: лежащего на спине больного просят поднять
ноги на 1 мин под углом 60°, затем сесть и опустить ноги. При артериальной
недостаточности поднятые стопы (особенно подошвы) быстро становятся
мертвенно-бледными, а после опускания ног цвет кожи восстанавливается медленно
и становится темно-красным. Над суженным участком артерии часто выслушивается
шум.
Атероэмболия
Кожа
Элементы сыпи. Признаки ишемии. Ливедо — мраморный рисунок
кожи (рис. 17-3). После надавливания кожа надолго остается бледной. Некроз и
гангрена: плотные бляшки и узлы некротизируются, покрываются струпом,
изъязвляются (рис. 17-4). Цианоз. Цвет. Узлы, бляшки, ливедо: фиолетовый
оттенок. Язвы: красный венчик. Пальпация. Узлы, бляшки и подлежащие мышцы
болезненны. Локализация
• Ливедо: низ живота,
поясница, ягодицы, голени, стопы.
• Бляшки и узлы:
бедра, голени.
• Гангрена: пальцы
ног.
Другие органы
Пульс на дистальных артериях может быть сохранен.
Дифференциальный диагноз
Перемежающаяся хромота Эластическая псевдоксантома,
облитери-рующий тромбангиит (болезнь Бюргера), артрит, подагра. Боль в стопе
Подагра, мортоновская метатарзальная невралгия, вросший
ноготь, плоскостопие, ахил-лобурсит, бурсит подкожной пяточной сумки,
подошвенный фасциит. Ишемия и гангрена
Васкулиты; гематомы; ознобление; синдром Рейно; ДВС-синдром
(молниеносная пурпура); криоглобулинемия; повышенная вязкость крови
(макроглобулинемия Вальден-стрема, миеломная болезнь, эритремия); септическая
эмболия (инфекционный эндокардит); тромбоэмболия (инфаркт миокарда,
мерцательная аритмия); расслаивающая аневризма аорты, тромбоз аневризмы;
осложнения антикоагулянтной терапии (вар-фариновый некроз, гепариновый некроз);
отравление алкалоидами спорыньи; внут-риартериальные инъекции; ливедо;
ущемление артерии (синдром подколенной артерии, синдром шейного ребра).
Дополнительные исследования
Общий анализ крови
Позволяет исключить анемию и эритроци- тоз.
Липиды крови
Гиперхолестеринемия (> 240 мг%), часто в сочетании с
повышенным уровнем ЛНП.
Гипертриглицеридемия (> 250 мг%), часто в сочетании с
повышенными уровнями
ЛОНП и продуктов их распада (в основном
ЛПП).
Патоморфология
Для гистологического исследования иссекают кусочек кожи с
подкожной клетчаткой и мышцами. Атероэмболия: облитерация артериол, на фоне
фиброза между многоядерными гигантскими клетками инородных тел видны узкие
двояковыпуклые щели, оставшиеся после растворения кристаллов холестерина.
Допплеровское исследование
Определяют линейную и объемную скорость кровотока.
Плетизмография пальцев ног Атеросклеротическое поражение
артерий легче выявить при физической нагрузке.
Рентгенография
В просвете артерий — обызвествленные ате-росклеротические
бляшки; обызвествление и склероз медии (нередко — в отсутствие выраженных
изменений интимы).
Ангиография
Лучший метод диагностики атеросклероза. При атероэмболии
можно выявить источник эмболов — изъязвленную атеросклеро-тическую бляшку в
брюшной аорте или ее ветвях.
Диагноз
Клиническая картина, ангиография, биопсия (при
атероэмболии).
Патогенез
Атеросклероз — самая частая причина артериальной
недостаточности. Атеросклерозом могут быть поражены все или только одна группа
артерий: коронарные, сонные, церебральные или периферические. Из артерий ног
чаще всего страдают бедренная, подколенная, задняя болыпеберцовая артерии и
тыльная артерия стопы. Облитерирующий атеросклероз артерий рук встречается
гораздо реже. Излюбленная локализация сте-
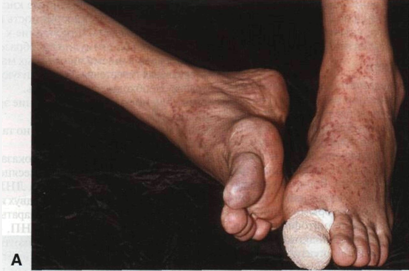
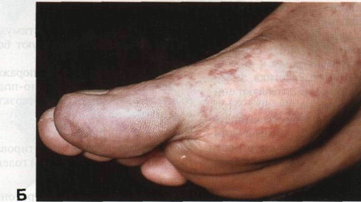
Рисунок 17-3. Атероэмболия. А. У больного
облитерирующим атеросклерозом после ангиографии на стопах и лодыжках появились
множественные мелкие фиолетовые кровоизлияния по ходу сосудов. Под повязкой на
большом пальце — ишемическая язва. Б. Проявления атероэмболии крупным планом I нозов и тромбозов: бедренная артерия — участок, расположенный в
приводящем канале; подколенная — над коленным суставом; задняя большеберцовая —
на уровне медиальной лодыжки; передняя большеберцовая — в месте перехода в
тыльную артерию стопы. Атеросклеротические бляшки в брюшной аорте и подвздошных
артериях тоже ухудшают кровоснабжение ног и служат источником атероэмболии.
Диагноз нередко устанавливают поздно, когда кровоток снижается настолько, что
симптомы ишемии становятся очевидными. При сахарном диабете наряду с
макроангиопатией, как пра- вило, развивается микроангиопатия — пролиферация
эндотелия и утолщение базаль-ной мембраны артериол, венул и капилляров.
Атероэмболия
Фрагменты атеросклеротических бляшек (скопления
фибрина, тромбоцитов, кристаллов холестерина) отрываются от стенок артерий и
аневризм и током крови заносятся в периферическое русло. Эмболы настолько малы,
что беспрепятственно проходят через магистральные артерии и оседают только в
мелких сосудах кожи и мышц. Атеро- эмболия происходит самопроизвольно и как
осложнение эндоваскулярных вмешательств (например, ангиографии), тромбо-лизиса,
антикоагулянтной терапии.
Течение и прогноз
Артериальная недостаточность обычно нарастает постепенно, но
плавный ход болезни зачастую нарушается тромбозами и эм-болиями. Ежегодно у 5%
больных с перемежающейся хромотой появляются боли в покое и развивается
гангрена. Из-за недостаточной перфузии тканей повышен риск инфекционных
осложнений. Воротами инфекции служат трещины, мелкие раны, трофические язвы и
эрозии, которыми сопровождается межпальцевая дерматофития стоп. Лимфедема,
операции на подкожных венах ног (взятие участков для шунтирования) и
перенесенные инфекции мягких тканей (рожа) усугубляют состояние и способствуют
развитию рецидивирующей рожи и флегмон. Продолжительность жизни больных
атеросклерозом зависит от состояния коронарных и сонных артерий, однако
поражение артерий ног часто приводит к инвали-дизации. Баллонная ангиопластика,
эндар-терэктомия и шунтирование позволяют снизить частоту ампутаций на 40—80%.
Примерно половина больных с перемежающейся хромотой страдает ИБС, которая
занимает первое место в структуре смертности от атеросклероза.
Атероэмболия
Происходит после эндоваскулярных вмешательств или
самопроизвольно. В последнем случае она нередко повторяется и приводит к
обширному некрозу тканей.
Лечение и профилактика
Профилактика
Легче предотвратить атеросклероз, чем лечить его
последствия.
Диета. Необходима при первичных гипер-липопротеидемиях.
Избегают продуктов, со- держащих насыщенные жирные кислоты и холестерин,
снижают калорийность пищи. Физическая активность. Дополнение к диетотерапии.
Ходьба стимулирует образование коллатералей в ишемизированных мышцах.
Артериальная гипертония. Нормализуют АД. Курение. Необходимо прекратить. Кровь.
Лечение анемии, устранение эритро-цитоза.
Положение ног. Как можно ниже, но так, чтобы они не отекали.
Медикаментозная профилактика. Показана тем больным, у
которых после трех месяцев диетотерапии уровень холестерина ЛНП превышает 190
мг%, а при наличии двух и более факторов риска — 160 мг%. Препараты, снижающие
уровень холестерина ЛНП, — сек-вестранты желчных кислот, никотиновую кислоту и
ингибиторы гидроксиметилглу-тарил-КоА-редуктазы — принимают пожизненно.
Перемежающаяся хромота Консервативное лечение. Для
стимуляции роста коллатералей рекомендуют больше ходить.
Хирургическое лечение. При поражении аор-то-подвздошного и
бедренно-подколенно-го сегментов показана эндартерэктомия или шунтирование.
Ишемия и гангрена
Хирургическое лечение. Шунтирование всех трех магистральных
артерий голени.
Атероэмболия
Результаты тромболизиса и реконструктивных операций на
артериях часто неутешительны.
Консервативное лечение. Антикоагулянты (вар-фарин, гепарин);
анальгетики. Хирургическое лечение. Некрэктомия; ампутация конечности (при
безуспешности остальных методов лечения). Реконструктивные операции: резекция и
протезирование или шунтирование пораженной атеросклерозом артерии, иссечение
аневризмы.
Рисунок 17-4. Атероэмболия: инфаркт кожи. А. На
медиальной поверхности бедра — фиолетовые бляшки и почти черные участки некроза
кожи. Больная страдает атеросклерозом, сердечной недостаточностью и сахарным
диабетом. Б. Та же больная через 48 ч. Состояние ухудшилось, очаги некроза
стремительно расширяются
Хроническая
венозная недостаточность
Хроническая венозная недостаточность развивается при
нарушении венозного оттока и повышении давления внутри капилляров. В результате
нога отекает, возникают варикозная экзема, гиперпигментация, трофические язвы,
склероз кожи и подкожной клетчатки.
Эпидемиология и этиология
Пол
Варикозное расширение вен: женщины болеют в 3 раза чаще.
Возраст
Варикозное расширение вен: чаще всего начинается в 30—40
лет.
Этиология
Основные причины хронической венозной недостаточности —
варикозное расширение вен и посттромбофлебитический синдром. В развитии
варикозного расширения вен главную роль играет наследственная слабость
соединительной ткани.
Провоцирующие факторы
Варикозное расширение вен: беременность, увеличение ОЦК,
увеличение сердечного выброса, повышение давления в нижней полой вене, действие
прогестерона на гладкую мускулатуру венозной стенки.
Анамнез
Перенесенный тромбоз глубоких вен ног. Факторы риска
тромбоза глубоких вен: дородовой и послеродовой периоды, травмы ног, операции
на органах малого таза, тяжелая болезнь и длительный постельный режим.
Жалобы
Тяжесть и ноющие боли в ногах, которые усиливаются в
положении стоя и уменьшаются при ходьбе. Склероз кожи и подкожной клетчатки
ограничивает движения в голеностопном суставе и вызывает боль. Отек голени и
стопы нарастает после длительного пребывания на ногах и в жаркую погоду. К
концу дня обувь становится тесной. Судороги икроножных мышц по ночам. На
травмированных участках развивается белая атрофия кожи.
Физикальное исследование
Кожа
Элементы сыпи
• Варикозное расширение вен. Расширенные и извитые
поверхностные вены ног с несостоятельными клапанами; особенно хо- рошо видны в
положении стоя (рис. 17-5). Проба Тренделенбурга выявляет несостоятельность
клапанов большой подкожной вены: после снятия жгута, наложенного на середину
бедра, варикозные вены быстро заполняются сверху вниз.
• Отек. Появляется
после длительного пребывания на ногах, к утру исчезает или уменьшается.
• Гиперпигментация.
Точечные пятна — кровоизлияния различной давности.
• Варикозная
экзема. На лодыжках и нижней части голеней (рис. 17-6). При
ауто-сенсибилизации варикозная экзема может распространиться на другие участки
тела. Ее нужно отличать от аллергического контактного дерматита (реакции на
местное медикаментозное лечение).
• Белая атрофия
кожи. Бляшки цвета слоновой кости (рис. 17-7) на лодыжках и стопах, испещренные
красными точками — телеангиэктазиями и петехиями. Бляшки окружены венчиком
гиперпигментации (отложения гемосидерина).
• Варикозные язвы.
Появляются у 30% больных; могут быть крупными (поверхностными или глубокими,
рис. 17-9) или мелкими и очень болезненными (на участках белой атрофии кожи).
• Склероз кожи и
подкожной клетчатки. Воспаление, уплотнение и гиперпигментация кожи нижней
трети голени. Из-за отека выше и ниже зоны склероза нога напоминает бутылку от
шампанского или ножку рояля (симптом бутылочных ног, см. рис. 17-8). На
склерозированных участках могут появиться бородавчатые разрастания эпидермиса —
это состояние известно как бородавчатая форма слоновости (elephantiasis nostras verrucosa).
Цвет. Обусловлен выходом эритроцитов из сосудистого русла.
Сначала красный, затем бурый и коричневый (гемосидерин). После-воспалительная
гиперпигментация (меланин), особенно у темнокожих. Локализация. Отек: тыльная
поверхность стоп, лодыжки и голени. Гиперпигментация: над варикозными венами,
на лодыжках, кольцом охватывает голени.
Рисунок 17-5. Варикозное расширение вен. Варикозные
вены образуют на медиальной поверхности бедра и голени конгломерат,
напоминающий кору головного мозга
Другие органы
Пальпируют пульс на периферических артериях, поскольку
хроническая венозная недостаточность нередко сочетается с артериальной
недостаточностью.
Дифференциальный диагноз
Варикозное расширение вен Посттромбофлебитический синдром,
синдромы Клиппеля—Треноне и Паркса Вебера (врожденные артериовенозные свищи).
Тромбоз глубоких вен
Тромбофлебит поверхностных вен, травма мышц, гематома. Отек
Правожелудочковая недостаточность, гипо-альбуминемия,
саркома Капоши, диффузный токсический зоб (претибиальная мик-седема), сдавление
подвздошных вен. Гиперпигментация
Болезнь Шамберга, лекарственная токси-дермия (миноциклин).
Варикозная экзема
Монетовидная экзема, диффузный нейродермит, сухая экзема,
простой и аллергический контактные дерматиты. Язва на ноге См. с. 494 и
993-994.
Дополнительные исследования
Посев
Позволяет исключить вторичные бактериальные инфекции.
Допплеровское исследование
Проводят для оценки артериального кровотока у больных с
ослабленным пульсом на периферических артериях.
Флебография
Рентгеноконтрастное средство вводят непосредственно в
варикозную вену, что позволяет выявить несостоятельность клапанов. Исследование
особенно ценно при рецидивах варикозного расширения вен после операций.
Дуплексное УЗИ с цветным картированием
Позволяет выявить вены с несостоятельными клапанами и
тромбы.
Артериография
Позволяет исключить артериальную недостаточность.
Рентгенография
У10% больных с хронической венозной недостаточностью
выявляют обызвествление подкожной клетчатки. Поражение костей: периостит в
проекции язвы, остеопороз из-за неполной нагрузки на больную ногу, остеомиелит,
фиброзный анкилоз голеностопного сустава.
Проба Тренделенбурга
В положении лежа больной поднимает ногу. После спадения вен
на бедро накладывают жгут. Затем больной встает, и жгут снимают. Быстрое
заполнение поверхностных вен сверху вниз означает несостоятельность венозных
клапанов или их отсутствие.
Патоморфология кожи
На ранних стадиях: расширение венул и лимфатических сосудов,
межклеточный отек, набухание и разволокнение коллагеновых волокон.
Впоследствии: стаз, расширение и полнокровие капилляров, образование из них
клубочков, извитость венул, отложение фибрина. Набухание эндотелиальных клеток,
возможно, из-за тромбоза вен. Пролиферация эндотелия, как при саркоме Капоши.
Для всех стадий характерен выход эритроцитов из сосудистого русла. Гемосидерин,
образующийся при их распаде, поглощают макрофаги. Лимфатические сосуды замурованы
в склерозированной подкожной клетчатке. Возможно обызвествление подкожной
клетчатки и соединительной ткани. Дифференциальный диагноз должен включать
саркому Капоши и кальцифилаксию.
Диагноз
Анамнез, клиническая картина и допплеровское исследование.
Патогенез
При повреждении клапанов глубоких вен голени нарушается
функция мышечно-ве-нозной помпы и возникает ретроградный ток крови. Повреждение
прободающих вен, которые соединяют поверхностные вены с глубокими, усугубляет
венозную недостаточность. Из-за отложений фибрина в пе-риваскулярном
пространстве и угнетения тканевого фибринолиза развиваются склероз и облитерация
лимфатических и мелких кровеносных сосудов. Периваскуляр-ный фиброз нарушает
доставку питательных веществ к эпидермису, что приводит к образованию трофических
язв.
Рисунок 17-6. Варикозная экзема. Над варикозным узлом
чуть выше медиальной лодыжки — эритема, шелушение, зуд. Это излюбленная
локализация варикозной экземы
Рисунок 17-7. Белая атрофия кожи. Участок кожи цвета
слоновой кости испещрен теле-ангиэктазиями. У больного — хроническая венозная
недостаточность, другие симптомы которой хорошо видны на рис. 17-8
Течение и прогноз
Через 10—20 лет после тромбоза глубоких вен у большинства
больных развивается склероз кожи и подкожной клетчатки; у некоторых из них
возникают язвы.
Лечение
Белая атрофия кожи
Главное — не травмировать пораженные участки. При болях
вводят триамцинолон в очаги поражения.
Варикозное расширение вен Склеротерапия. В варикозные узлы
вводят склерозирующее средство (например, тет-радецилсульфат натрия) и на 3 нед
накла- дывают давящую повязку. Показания: мелкие варикозные вены при
состоятельном клапанном аппарате большой подкожной вены; вновь появившиеся
варикозные узлы после хирургического лечения. В течение 5 лет у многих больных
наступает рецидив. Хирургическое лечение. Перевязка несостоятельных прободающих
вен и удаление большой и малой подкожных вен. Неперевязан-ные прободающие вены
— основная причина рецидивов; поэтому перед операцией отмечают на коже проекции
всех прободающих вен. При сочетании венозной и артериальной недостаточности
показаны баллонная ангиопластика или шунтирование пораженной артерии.
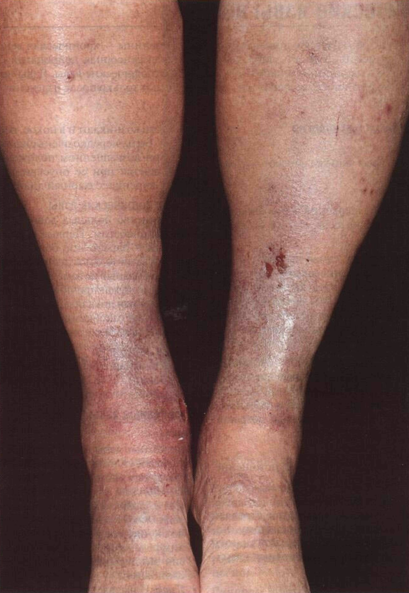
Рисунок 17-8. Хроническая венозная недостаточность:
склероз кожи и подкожной клетчатки. Склерозированная кожа над лодыжками и
отечные икры придают ногам форму бутылок из-под шампанского или ножек рояля
(симптом бутылочных ног). Над правой медиальной лодыжкой — язва и очаг белой
атрофии кожи (крупным планом представлен на рис. 17-7). В анамнезе — тромбоз
глубоких вен, тромбоэмболия легочной артерии и перевязка нижней полой вены

